「細胞治療」正式開放,來認識這個新療法吧!
2018 年 9月,台灣衛生福利部正式宣布修法開放「細胞治療」。這項新的療法被視為可以嘉惠病人之外,也可以推動醫療生技的發展。究竟細胞治療是什麼?目前開放的六大項項目適用於哪些用途?在細胞治療之前需要有哪些認知?就讓我們繼續看下去吧!
細胞治療是什麼?細胞治療的原理簡單來說,是將自己的細胞也就是「自體(autologous)細胞」,或別人的細胞也稱為「同種異體(allogeneic)細胞」,經過體外培養或加工程序之後,再將這些處理過的細胞引進患者體內使用,以達到治療或預防疾病之目的。
舉兩個例子讓大家比較容易理解:
一、骨髓移植:骨髓移植一般使用的就是「同種異體細胞」來進行治療,罹患白血病或再生不良性貧血等血液疾病的患者,由於疾病導致體內缺乏正常的造血幹細胞,需要靠他人捐贈正常的造血幹細胞(由骨髓獲取)移植到自己體內。然而,屬於身體防禦機制的免疫系統會攻擊外來物質,所以移植前必須確認人類白血球抗原(human leukocyte antigen, HLA)的配對相符,才不會引發嚴重的排斥反應,而骨髓移植配對成功率這麼低的因素,出自於每個人 HLA 的差異不小。
二、臍帶血:臍帶血是為了避免上述發生的排斥問題、解決骨髓移植配對率低所發展出的方法,其使用的就是「自體細胞」。利用嬰兒剛出生時,臍帶內含有豐富的造血幹細胞,預先將這些正常的自體幹細胞保存起來,以防範未來不時之需。這也一如俗諺所說的道理:「靠山山倒,靠人人跑,靠自己最好。」
開放了哪些,其來有自──關於細胞治療的六大開放項目
目前細胞治療總共開放六大項目,在衛福部發佈的新聞稿裡,開宗明義的提到開放項目是:
國外已施行、風險性低,或已經於國內實施人體試驗累積達一定個案數,安全性可確定、成效可預期之細胞治療項目。從上述這段說明,我們可以理解開放重點在於「安全至上」。而六大開放項目也全部都為排斥風險較低、安全較高的「自體細胞」療法。
六大項目看似繁雜,其實以目的論來看,主要可以分為兩大類(詳見下圖):「治療疾病」與「修復組織」。周邊血幹細胞與免疫細胞這兩項,大多是運用於治療癌症;而其他四項的細胞類型則屬於再生醫學,以幫助組織再生或修復為目標。
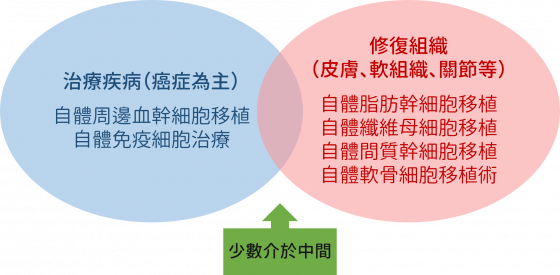
根據治療癌症、修復組織的兩大目的,接下來也舉兩個例子,來讓大家更方便理解細胞治療的細節與優點:
一、自體免疫細胞治療癌症:T 細胞輸入療法的原理,簡單來說是先從患者體內分離出 T 細胞及樹突細胞(dendritic cell, DC),在體外一起培養後,篩選出具備識別腫瘤能力的 T 細胞,再將這些有作戰能力的精英 T 細胞擴大培養後,回輸到患者體內以殺死腫瘤細胞。此療法突破了一些傳統癌症治療的困境,例如無法進行手術切除的腫瘤(生長部位複雜或血癌等非實體癌)。此外,由於使用的是自體細胞,較無嚴重副作用產生,免疫細胞天生具有的記憶能力還可以抑制癌症的復發。
二、間質幹細胞移植修復膝關節:間質幹細胞先從患者體內分離出來,因間質幹細胞經過誘導能分化成軟骨細胞,待在體外增生到足夠的數量後,就能移植到需要治療的關節軟骨。此療法的好處在於,因為關節軟骨自身修復能力很差,而現行的治療方法僅能緩解關節炎的症狀,就算是置換人工關節也有使用年限等問題。幹細胞幫助軟骨修復與再生的方式,能保持關節軟骨的壽命,延緩退化性關節炎的病程。
細胞治療特管法到底開放了哪些疾病?
衛服部發布的「特管法」的全名是《特定醫療技術檢查檢驗醫療儀器施行或使用管理辦法》,在 2018 年 9 月 6 日正式公告上路。雖然名稱看起來很複雜,但其實本次的修正條文,最重要的是放寬了條件讓更多患者能夠受惠。例如原本在草案中,自體免疫細胞治療只限用於實體癌的第 4 期患者,現放寬為對於「第 1-3 期」實體癌標準治療無效的患者,以及血液惡性腫瘤經標準治療無效的患者。除此之外,其他自體細胞類型也增加了不少可以治療的項目,所有現在核准可以治療的疾病(詳見下表)。
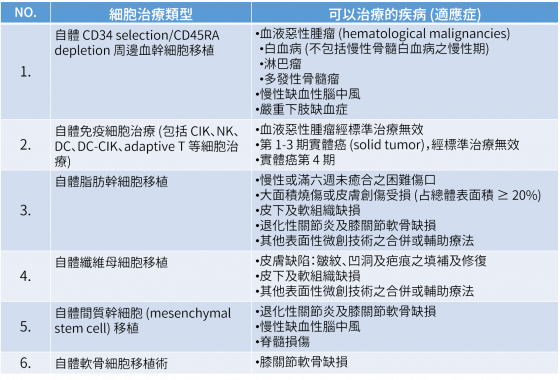
從這六項細胞治療的類型可以看出,幹細胞取得來源除了原本已運行多年的胎兒臍帶血,更擴大到了成人體內的幹細胞來源。讓沒有保存過臍帶血的人,也有機會接受細胞治療,可以想見不遠的未來有許多銀髮族,都能受惠於關節退化或脊髓損傷的細胞治療;或者是燒燙傷患者除了自體皮膚移植外,還多了自體幹細胞移植的選項;以及血癌患者除了骨髓移植,還多了自體周邊血幹細胞移植的方法。
細胞治療有哪些注意事項?千呼萬喚始出來的細胞治療特管法,雖然推行的比國外相關法規來得慢,但現今終於等到解禁時刻。然而,首先要強調的觀念是「新方法不一定是最適合你的治療方式」。為何細胞治療在各國都以這種「暫時性許可證」的方式運行?最大的原因就是每種細胞療法的治療成效不一,無法像一般藥物在連續三期的臨床試驗中,呈現充足的數據來驗證其療效與安全性,並適用於一定數量的患者後,正式核准上市銷售。細胞治療也有不少正在面臨的挑戰,例如體外細胞培養導致基因不穩定而有致瘤性(tumorigenicity)、處理過程繁複與細胞保存條件嚴格、穩定度保持不易等問題。除此之外,細胞治療也是種高難度又耗費實驗室人力的個人化醫療服務,可以想見其治療費用絕不便宜,口袋的深度也是不得不考量的要素。因此,現在最大的好消息應是台灣的患者終於又多了一種治療選擇,不用為此再遠渡海外求醫;細胞治療正式上路,也讓台灣相關的生技產業有發展空間並跟國際接軌。
雖然特管法已正式上路,但除了目前還沒有醫院可以提供服務,患者們最關心的「如何申請」也都還沒有頭緒。接下來要先由各個醫院擬定計畫,並經由衛福部核准後,才可以執行細胞治療,所以未來可提供細胞治療服務的醫院尚待衛福部進一步公佈。衛福部也表示過去若是做過相關細胞實驗的實驗室,將可以加速審查,預計在 2018 年底陸續會有合格的醫療單位申請通過。
在此之前,打算進行細胞治療的患者,必須認知到細胞療法並非是萬靈丹或唯一療法,也不是每位患者都適合使用,建議現階段仍需遵循並配合身邊主治醫師的治療建議,才不會導致病情有所延誤。除了以上的技術性問題,細胞治療的費用也十分昂貴,衛福部目前提出的初步想法是,未來希望以治療療效來收取費用,意指有效者的收費會比無效者高(尚未定案)。
.jpg)
在尚未公佈提供細胞治療服務的醫院之前,接納現有醫師之治療建議就是最好的方案,相信當能實行細胞治療的時刻到來,醫護人員會主動對適合的患者提供指示與協助。
文/Jaffer Yang│畢業於成大微免所,現職醫學寫作。出於對醫學領域的興趣及工作經驗實務接觸,樂於將自己喜愛的科普知識,以淺白的文字讓更多人了解,曾著有《圖解醫學》一書